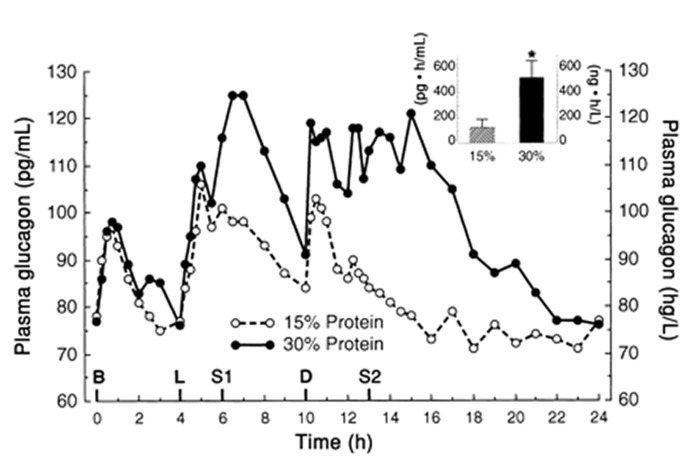
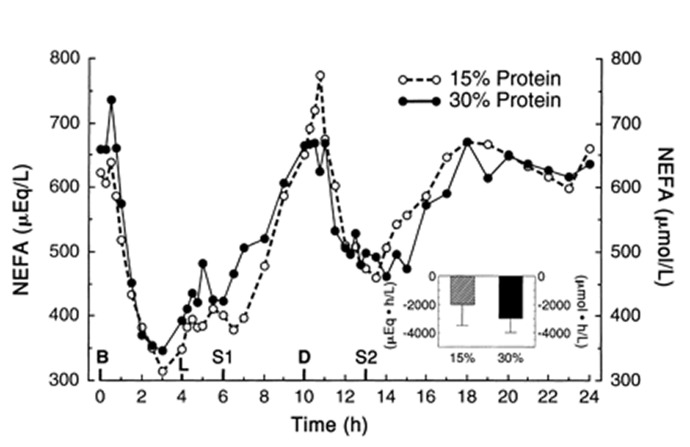
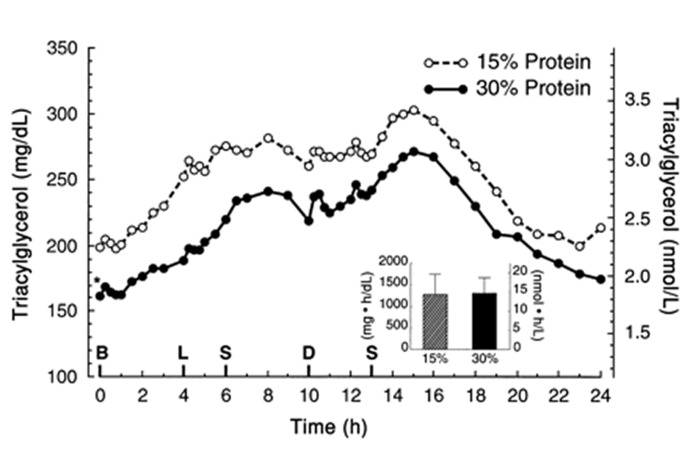
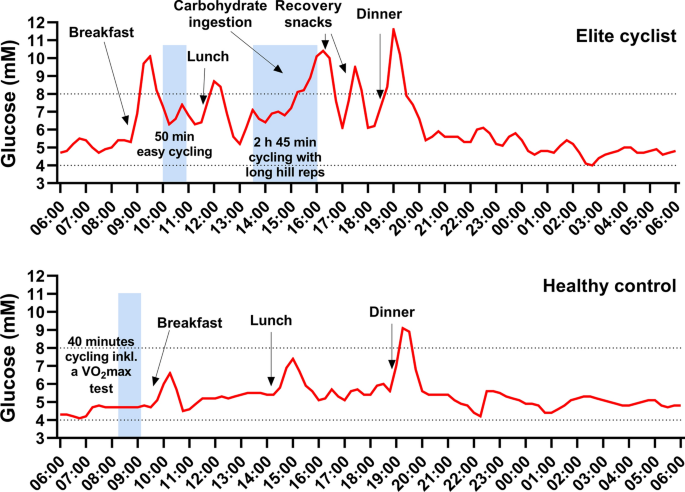
Im ZNS wirkt das HPA-System antagonistisch zum noradrenergen System: Es kommt zur Hemmung neuronaler Differenzierung und Aktivität, Degeneration neuronaler Verbindungen (z.B. Dendriten) und infolgedessen u.a. zu einer Abnahme der Lern-, Denk- und Gedächtnisleistung sowie einer positiven Rückkopplung mit der „erlernten Hilflosigkeit“. Dennoch handelt es sich nicht prinzipiell um einen katabolen, pathologischen Prozess: Hüther (1997) macht darauf aufmerksam, dass zum einen gerade die besonders cortisolsensitiven limbischen und kortikalen Neurone auch bei fehlender Cortisoleinwirkung degenerieren (z.B. im Tierversuch nach Entfernung der Nebennierenrinde) und geringe Mengen des Hormons sogar zur Regeneration benötigen. Zum anderen ermöglicht gerade das Aufweichen eingefahrener Wege und Verhaltensweisen durch höhere Glukokortikoidexposition mit der Zeit Änderungen und Lösungen, die unter Beibehaltung früherer Muster nicht möglich gewesen wären. So wurden im Tierversuch unter dauerhaft hohem Cortisolspiegel vor allem Verhaltensweisen „verlernt“, die für eine erfolgreiche Beendigung des Stress-Reaktions-Prozesses ungeeignet waren (ebd.). Daher kann gerade die Destabilisierung und Auflösung von Mustern, Netzwerken und Verbindungen im Fall ungelöster Belastungen und Situationen zu einer Lösung führen. Sie ermöglicht eine neue Ordnung im Sinne einer adaptiven Reorganisation. Durch das Verlassen alter Muster können neue Strategien entwickelt werden, die sich an neuen Situationen orientieren und sich durch ihre erfolgreiche Anwendung weiter stabilisieren (ebd.). Dies wird insbesondere dann notwendig, wenn die Etablierung und Stabilisierung früherer Reaktionen aufgrund häufiger positiver Erfahrung zur Verhaftung in festen Mustern und damit gerade zu fehlender Anpassung und Störanfälligkeit führt (ebd.).Erst, wenn Stressor und Stressreaktion nicht mehr als kontrollierbare Herausforderung, sondern als unkontrollierbare Belastung erlebt, also nicht mehr aktiv, sondern passiv beantwortet werden, gewinnt Stress pathologische Dimensionen. Gefördert wird dies beträchtlich durch – gemessen an den realen Möglichkeiten – dauerhaft falsche Erwartungen bis hin zur Autosuggestion (Fischer et al., 2007, S. 14). Das Erlernen von Vertrauen (unterstützend: Erfahrung, Glaube, Bindungen), Neugier, des Akzeptierens und Verstehens von Gegensätzen sowie aktiver Bewältigung auf Verhaltensebene spielen hierbei eine wichtige Rolle (ebd., S. 16). Erst hierdurch werden erfolgreiche Lösungen erfahren, was wiederum eine wichtige Basis für aktive positive Bahnung und Konditionierung darstellt. Hierbei wird bereits deutlich, dass sowohl emotionales Gleichgewicht wie auch Störungen in diesem Bereich sich durch positive Rückkopplungen und entsprechende Erfahrungen, z.B. in Zusammenhang mit Aktivität, Akzeptanz, Kontrolle oder Vermeidung und Hilflosigkeit, selbst stabilisieren und erst durch Änderung mindestens einer entscheidenden Komponente durchbrochen werden.
Methoden wie Entspannung, Tagesrhythmus und Techniken der positiven Modulation wirken neuronal harmonisierend, dürfen aber nicht – wie häufig empfohlen – als Vermeidungs- und Kontrollstrategien angewendet werden, die in der Praxis nicht selten ihrerseits einen bereits bestehenden psychischen Druck verstärken (ebd., S. 10). Durch aktive Verhaltensstrategien können hingegen psychosoziale und emotionale Sicherheiten geschaffen werden, die wiederum zu einer aktiven Stressbewältigung befähigen. Es geht also nicht darum, Stress zu „vermeiden“, zu kontrollieren oder autosuggestiv auszublenden, um „stressfrei“ zu werden, sondern ihn als Impuls zu nutzen, positiv zu besetzen und „richtig“ umzusetzen (ebd.). Nicht selten kann der Versuch der Stressvermeidung über Problemsuggestion, „Angst vor der Angst“, vermeintliche Verhaltensanforderungen und „Zwang zum Optimismus“ selbst Stress auslösen. Auch die „Schonung“, die gerne als das Gegenteil von negativem Stress missverstanden wird, kann im Sinne eines sozialen Kontroll- und Sinnverlusts oder einer sozialen Immobilisierung (Beispiel: Ausscheiden aus dem Arbeitsleben) selbst zum Stressor werden.
Verschiedene Biografien und Kulturen zeigen, dass es stark von Glauben, Bindungen und lebenspraktischen Strategien im Rahmen einer Balance von „Lebenspolen“ abhängt, was im negativen Sinne als „Stress“ empfunden wird: acht oder achtzig Stunden Arbeit pro Woche, 200 oder 300 jährliche Arbeitstage, die Versorgung von zwei oder acht Kindern – was tatsächliche Überforderung keinesfalls bagatellisieren darf. Selbst Tod oder Trennung werden in verschiedenen Kulturen extrem verschieden bewertet. Einerseits Negatives kann durchaus aktiv behandelt und als sinnhaft akzeptiert werden, ohne es ins Gegenteil umkehren, vermeiden oder leugnen zu wollen – was nie gelingen würde. Beispielsweise kann man den Tod weder vermeiden, noch (erfolgreich) leugnen, noch ihn in durch positives Denken in etwas Erstrebenswertes umwandeln. Man kann jedoch mit ihm leben, indem man ihn – trotz und gerade in seiner Gegensätzlichkeit zum Leben – aktiv annimmt und auf seine Art zu verstehen und zu behandeln lernt. Es geht also weniger um die formalen Kriterien der Stressoren – oder „Tricks“, sie zu vermeiden –, sondern vielmehr um die emotionalen Dimensionen des sinnbezogenen Akzeptierens, auch von Gegensätzen, und des aktiven Gestaltens (im Sinne des Erlebens einer Kontrollierbarkeit) als die zwei Pole positiver Stressantwort, unterstützt von Neugier, Vertrauen und positiver Erfahrung und Erwartung, die sich selbst eine wichtige Basis verleihen (vgl. Fischer et al., 2007).








![Meal Prep Container aus Glas mit 3 Fächern und Transparentem Deckel - Luftdicht Verschließbare Frischhaltedosen, BPA-Frei, Geeignet für Mikrowelle, Gefrierfach, Spülmaschine, Ofen – [3er Pack]](https://m.media-amazon.com/images/I/51KScpKObeL._SL500_.jpg)


![[10er Pack] 3-Fach Meal Prep Container Von Igluu - Essensbox, Lunchbox Mikrowellengeeignet, Spülmaschinenfest Und Wiederverwendbar - Luftdichter Deckelverschluss, BPA Frei](https://m.media-amazon.com/images/I/51OYdvCwfLL._SL500_.jpg)



![[10er Pack] 2-Fach Meal Prep Container Von Igluu - Essensbox, Lunchbox Mikrowellengeeignet, Spülmaschinenfest Und Wiederverwendbar - Luftdichter Deckelverschluss, BPA Frei](https://m.media-amazon.com/images/I/51yPNVtteuL._SL500_.jpg)






![Runde Meal Prep Container Von Igluu [10er Pack] - Essensbox, Lunchbox Mikrowellengeeignet, Spülmaschinenfest Und Wiederverwendbar - Luftdichter Deckelverschluss, BPA Frei](https://m.media-amazon.com/images/I/51PSrQtVEZL._SL500_.jpg)
![[30er Pack] 1-Fach Meal Prep Container mit Deckel - Boxen Wiederverwendbar Mikrowellengeeignet Spülmaschinenfest - Essensbox Lunchbox Luftdichter Deckelverschluss](https://m.media-amazon.com/images/I/51+i4Z0G3FL._SL500_.jpg)





![[10er Pack] 1-Fach Meal Prep Container Von Igluu - Essensbox, Lunchbox Mikrowellengeeignet, Spülmaschinenfest Und Wiederverwendbar - Luftdichter Deckelverschluss, BPA Frei](https://m.media-amazon.com/images/I/51ox-Nr18aL._SL500_.jpg)